ABOUT SHANXING
江西善行生物科技有限公司2018年在江西省“双千计划”和南昌市“洪城计划”支持下落户南昌市高新区,公司致力于整合、开发和推广免疫和微生态相关的医疗新技术,目前业务和研究范围集中于肠道菌群、HPV病毒清除、百岁益生菌、肿瘤免疫治疗、抗衰老管理、免疫功能管理等板块。
公司董事长王京苏先生是江苏泰州“中国医药城”的创始人之一,辞去公务员职务下海创业后先后与中国科技大学先进研究院、暨南大学生物医学转化研究院创办联合实验室,全力孵化和推动“肠道菌群产业化项目”落地转化。
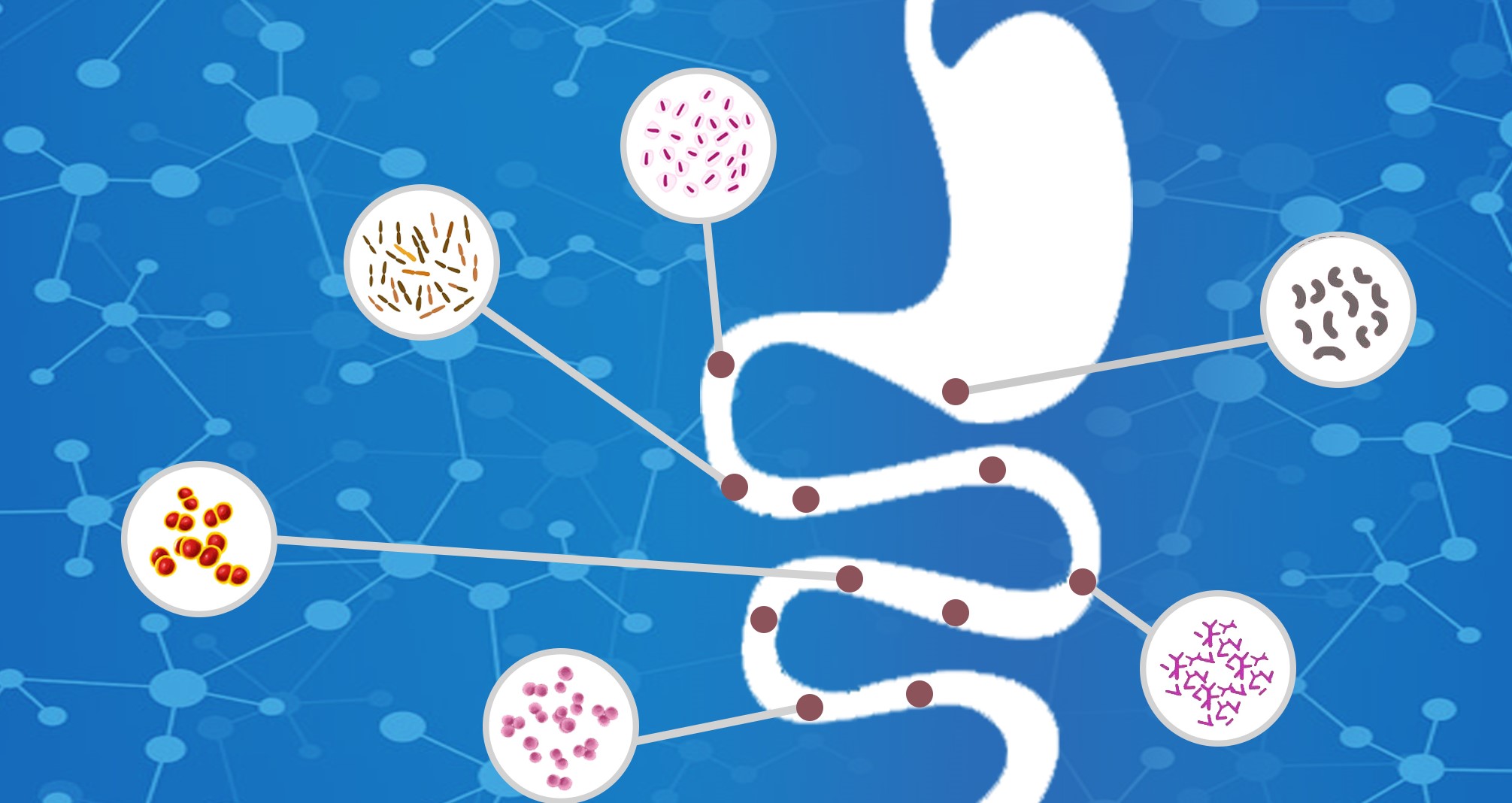
公司肠菌项目凭借“大规模人群筛查、标准化肠菌制备、健康肠菌肠溶胶囊”等技术在业界保持领先,先后与全国多个省市多家三甲医院建立了临床技术研究和应用合作关系。